|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
用語 か/O
過剰診断
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
 |
がんは早期に発見するのが大切だと聞きます。検診はどんどん推進するのがよいのではないでしょうか?がんが本当に増えたかどうかは、対照群をきちんと確保して大規模な調査で確認すべきだと思います。それに、検診の不利益を強調して、救える子どもを放置することには我慢できません |
 |
難しい問題だと思います。トレードオフの記事もお読み頂ければと思います。 |
死亡率が下がらないと過剰診断?
 |
過剰診断は、Welchの定義によれば、癌が1. 全く進行しない、または縮小する 2. 進行が遅く、症状が表れる前に患者が他の要因で死亡するです。死亡率が下がらないから過剰検査 という意見もありますが、本来の意味では、ほっといても一生症状がでない癌を見つけだして治療することだと思います。 |
 |
がん検診の目的ががん死亡率の低減ではなく、別のメリットをもたらすものであるとすると、死亡率が下がらず、余命を延長しなくても、何らかのメリットをもたらすのであれば、過剰診断とは言えないということになりそうですね |
 |
症状を軽くすることを目指すべきという観点からは、検診で見つけることで症状を軽くすることができるのであれば、「ほっといても一生症状がでない癌を見つけだして治療すること」が過剰診断となりそうです |
 |
結局、メリットとデメリットの比較の話になりそうですが、視点によっても異なりそう… |
介入には意義があったと言えるか?
 |
福島医大のガイドラインでは、成長速度やリスクの高い癌のみ治療しているはずです。よって、過剰診断ではないと思います。 |
 |
介入のデメリットを小さくしようとする配慮が働いているということですね |
 |
楽観的な見通しを述べていないかどうかが言説のフェアさから問われるかもしれません… |
 |
検査を受けることで被るかもしれない不利益だけではなく、検査を受けないことで被るかもしれない不利益も伝えられるべきだと思います |
 |
どっちを選んでも不利益があることを伝えられるのは辛いものがあります… |
どのような疑念が持たれているのか?
 |
チェルノブイリ(チョルノービリ)原子力発電所事故後の甲状腺がんでは、乳頭がんが多いが、組織型から |
 |
リスクを冒しても手術に踏み切った理由として、見つかったものがリスクの高い症例の割合が多いのではないかと考えると、リスクの高い症例の割合が大きいのは、放射線の影響によるのではないかという疑念につながっていると受け止められそうですね |
 |
このような疑念はコミュニケーションを丁寧にしないと拾い上げづらいかもしれません |
 |
放射線が原因でないのであれば、予後はよいはずであり、それにも関わらずリスクを冒して手術しているのは、本当は、放射線が原因で予後が楽観できないからではないかと思ってしまいます。このことにも矛盾だと感じています。このような疑問に答えて欲しいです |
 |
手術のリスクの指摘が外部から寄せられていますが、福島県立医大は当然手術のメリットデメリットを考慮して、患者ごとに治療方針を決めているはずであり、生データも持っておらず、患者もみていない外部から憶測で判断できるはずはないと思います |
 |
臨床的な判断の難しさですね |
 |
鈴木先生も説明されていますが、腫瘍が大きくなると手術時のリスク増えることが考えられるようです。またこれまでのところ、BRAF遺伝子変異を持つ症例の割合が大きいようですが、それがあると未分化型と判定される確率が上がるようです。 |
 |
難しい判断の問題であり、叡智を結集させることの意義もあると思うけど、関係者がベストの選択を追い求めている気持ちをまず理解すべきだと思う。悩んだ末の判断に対して、事情も知らずに、その判断が適切でないと軽々しく言えないのではないでしょうか… |
福島県周囲の自治体でも検査を行うべきかどうか?
 |
福島でも全国でも、同じガイドラインに従って診断・治療するのであれば、どちらも過剰診断ではないと思います。全国では、検査費用との比較で、検査を実施すべきかどうか という問題だと思います。 |
 |
検査を行うことのデメリットはコストのみなので、コストを負担できれば行うべきだという考え方ですね |
 |
かけたコストを上回るメリットが大きく、他よりも優先順位が高ければ、コストをかけるべきだとなりそうですし、そもそも、効率性だけで判断してよいかどうかも、ポイントではないでしょうか |
 |
原子力発電所由来ではない甲状腺がんにも、成長速度やリスクの高い癌が、これまで(主に自覚症状による受診をもとに)知られていたよりもかなり多く存在するのであれば、それを見つけ出すための負担に応じリスクを冒すかどうかは、手術による別のリスクとのバランスで決まるものであり、ここでは原子力災害からの回復期に保健施策として実施すべきかどうかを厚生経済学による手法で判断することの出番はないのではないでしょうか |
 |
皆さんはどう思われますか? |
 |
全体として、議論でコストにこだわりすぎだと思う。国は加害者として、コストでは計り知れない責任・責務があるはずですが… |
 |
コストでは計り知れない責任・責務を果たすためには、どのようなことが求められるでしょうか |
議論がすれ違っているように見えるのは
過剰診断と過剰診療?
 |
繰り返しになりますが(すみません。質問が繰り返されています…)(過剰診断の)本来の意味では、ほっといても一生症状がでない癌を見つけだして治療することだと思います。そうした癌について、見つけ出してしまうこと(過剰診断)が問題なのか、偽陰性を防ぐために、精密検査に進むことまでは適切であり、結果的に (患者さんの希望もあって経過観察ではなく)治療してしまうことは、診断する側の問題なのでしょうか、あるいは治療してしまった側(過剰診療) の問題なのでしょうか。この点について、公衆衛生側と臨床側との認識の差異はないのでしょうか? |
 |
過剰診断は予後改善につながらない検診での疾患発見で、評価指標としては生命予後だけではなくQOLなども考えてよいのではないかしら |
 |
神経芽細胞腫のスクリーニングでは、結果として予後改善に寄与しない疾患を発見することが問題とされ、マススクリーニングのプログラムが取りやめられています(少数かもしれませんが、検診をやめることで不利益を被る子供もおられることも認識した重たい判断です) |
 |
一次検査で陽性(ないしは疑陽性/擬陽性)であった場合は、偽陰性を防ぐためというよりも、今後の方針を決めるために、精密検査に進むことになってしまうのではないしら |
 |
二次検査を受けないという判断は、推奨されないけれども、受けた側が選択しうるという位置づけになるのでは |
 |
結果的に (患者さんの希望もあって経過観察ではなく)治療してしまうことの問題があるとすると、過剰診療の話になるので、その状況に応じた診療ガイドラインが整備されているかどうか、その診療ガイドラインに従っているかどうかを考えることになるのではないでしょうか |
病理医と疫学者の立場の違いの説明例
病理医での誤解は限定的とする立場からの見解
ガイドラインに基づいた診療で適切な診療であることが保証される?
 |
ガイドラインに従っていれば、最も適切な診療を受けられたと考えられるのかしら?診療ガイドラインそのものが定期的な見直しになっていて絶対なものではないと思うけど |
 |
ガイドラインが絶対なものではないというのは論点にはならないように思いますが、それが重要な論点であるとのご指摘を頂きました |
ガイドラインに基づいた過剰診療ではなくても過剰診断が生じ得る?
 |
経過観察すべきか手術すべきかのガイドラインに沿えば「過剰診療」とはいえない。しかし現実には本来の「過剰診断」の定義に照らせば、結果として過剰な治療が行われていると推測されることになる。そうすると語感としては過剰「診療」が行われたように聞こえるのですが、その源が診断にあるのであれば、「過剰診断」と呼ぶべきである、ということなのでしょうか。 |
 |
(見直しが必要なのかもしれませんが)ガイドラインに則った診療が行われているので、「過剰診療」とはいえないと思います |
 |
その一方で、甲状腺検査プログラムを行うことが「過剰診断」をもたらしうるのであれば、そのことも考えるべきとなるのだろうと思います |
「過剰診断」の問題は共有できている?
 |
第 16 回福島県「県民健康調査」検討委員会では、鈴木先生は「ただ、発見動機が検診という超音波検査をするのでそういうふうになっている。ですから、結果は全然発見率が違うということがある」と述べられておられるのは、過剰診断は認めておられると理解すべきでしょうか。あるいは、福島医大のガイドラインでは、成長速度やリスクの高い癌のみ治療しているはずであり、「過剰診療」も「過剰診断」もないと鈴木先生は考えておられそうでしょうか |
 |
論理的に考えると前段は「過剰診断」に言及していることになると思います |
 |
コミュニケーションをより改善させるために何かを考える必要はありそうかしら… |
検査の実施範囲をどうするか?
 |
そうなのであれば、今回の原子力発電所事故との関係とは全く別に、「福島でも全国でも、同じガイドラインに従って診断・治療するのであれば、どちらも過剰診断ではないと思います。全国では、検査費用との比較で、 検査を実施すべきかどうか という問題だと思います。」という課題になるのでしょうか? |
 |
ここでの「過剰診断」は「過剰診療」ですね。検診プログラムを実施するかどうかは、それが正当であるか、有効性は高いかなどからも判断することになると思います |
 |
ここでの「過剰診断」の議論は検診プログラムを他の地域でも実施することの正当性を考えようとしているので、鈴木先生が判断のポイントとしてあげられた「検査費用との比較」以前のお話しではないでしょうか |
 |
検診での不利益は甘受して研究に貢献したいという強い思いの母親もおられるので、こどもが被るかもしれない不利益の扱いを整理して、研究をより発展できるとよいのではないでしょうか。現に、福島県以外の自治体でも検査補助が進められており、研究デザインの質をよくして私たちの疑問に答える結果を出して欲しい |
 |
皆さんはどう思われますか? |
ここでもあるコミュニケーションの問題?
 |
議論のための議論をしてしまいました… |
 |
ここまでストレートに書いてしまってよいかな、と思うところもありますが、理解が深まるきっかけになれば有難いです |
 |
その一方で、ここまで込み入ってしまうと、ますます理解されにくいのでは、という危惧もあります…。基本的な理解は皆さん同じ筈なので、立場を超えて力を合わせて難問に立ち向かえると良いと思う |
関連記事
施策判断
科学的根拠をもとにした健康保険適用に関する判断分析の是非をめぐって
検診の有効性評価
アメリカでは40歳代のマンモグラフィが推奨されないってどういうこと?
参考資料等
よくある疑問例
甲状腺検査では適切な診療となるように最大限の努力がなされているものの、予後の改善の効果が限定的ではないかとする説明がなされていますが、既に200人以上で甲状腺がんが発見されています。この発見数は理論的に多すぎないですか?発見数が予想よりも多いのは、原子力発電所事故による放射線曝露に起因すると考えるのが合理的ではないのですか?
甲状腺がんは特に女性に多く、男女比は1:4なのに福島では1:2である理由は?
甲状腺がんは非常にゆっくり進行し、熟年女性では数割が罹患します。これは手術が必要になる程度に進行するには数十年要することを示しています。しかし、福島県での甲状腺検査で発見された症例では、その大半が既に手術を受けるほど症状が深刻化している理由は?
過剰診断は年齢が高いグループを対象とした場合には、進行が遅いものを発見することからそのリスクを懸念しないといけないのは理解できますが、小児では進行が早くそれとはあてはまらず、小児ではむしろ発見される確率が小さくタイプ1エラーをより考慮しないといけないことが成人とは異なるのではないのですか?
過剰診断のリスクは否定できないのかもしれませんが、発見された症例に対して注意深く対応することで介入による予期しない不利益を最小限にできるのではないですか?
甲状腺がんと診断されることへの様々な課題のうち不合理なものは、解消されるべきであり、それが実現すれば、過剰診断のデメリットがなくなり、検診参加のリスクを下げられるのではないか。だとすると、甲状腺がんと診断されることへの様々な課題のうち、改善すべきものは立場の違いを超えてその実現に貢献すべきではないか?
説明例
稲葉 俊哉.【放射線と子ども】第5章 福島原発事故の健康影響はどのようにして明らかになるか?
日本医師会
知っておきたいがん検診
国立がんセンター
Choosing Wisely
Choosing Wisely
Choosing Wisely Japan
USPSTF Preventive Services Database
The USPSTF recommends against screening for thyroid cancer in asymptomatic adults.(Grade D)
日本内分泌・甲状腺外科学会雑誌
甲状腺がんの治療指針
日本癌治療学会
がん診療ガイドライン
Active Surveillance
Incidences of Unfavorable Events in the Management of Low-Risk Papillary Microcarcinoma of the Thyroid by Active Surveillance Versus Immediate Surgery
Oda Hitomi, Miyauchi Akira, Ito Yasuhiro, Yoshioka Kana, Nakayama Ayako, Sasai Hisanori, Masuoka Hiroo, Yabuta Tomonori, Fukushima Mitsuhiro, Higashiyama Takuya, Kihara Minoru, Kobayashi Kaoru, and Miya Akihiro. Thyroid. doi:10.1089/thy.2015.0313.
 |
健常人(成人女性)でultrasound-guided FNABsを行うと3.5%で甲状腺がんを発見するということは、症状があって発見される場合の千倍以上だと思います |
 |
剖検で3mm以上の甲状腺がんが発見される割合は5.2%ともあります |
 |
だとすると成人での甲状腺がんの有病割合はこれまでに考えられていたのよりも千倍も高く、患者の数はもっと多いのでしょうか? |
 |
となると思いますが、放射線にご心配な方の関心は小児の甲状腺がんで、それも進展しているものが少なくないということではないでしょうか |
 |
100万の成人女性がいると、5万にも甲状腺がんの患者がいるとは信じられない… |
甲状腺がんの総説
Thyroid Carcinoma in Children and Adolescents—Systematic Review of the Literature
チェルノブイリ(チョルノービリ)原子力発電所事故と甲状腺がん
甲状腺がんの疫学的な研究
チェルノブイリ(チョルノービリ)事故
Thyroid cancer after Chernobyl
Childhood thyroid cancer in Belarus, Russia, and Ukraine after Chernobyl and at present
Childhood thyroid cancer: comparison of Japan and Belarus
Thyroid Cancer of Ukrainians having been Exposed as Children or Adolescents as a Result of the Chernobyl Accident
放射線により誘発されたと考えられる甲状腺がんの特性
Latency Period of Thyroid Neoplasia After Radiation Exposure
PTCの予後解析
がん登録データ
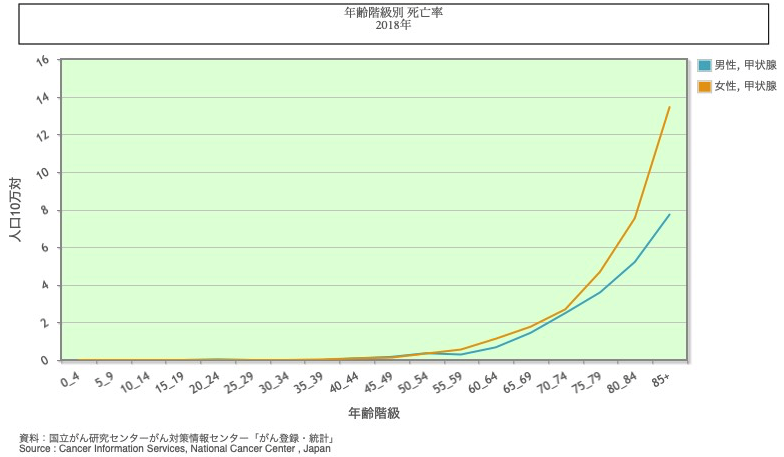
年齢階級別死亡率
過剰診断の概念を巡って
The challenge of overdiagnosis begins with its definition
Overdiagnosis in Cancer
Overdiagnosis and Overtreatment in Cancer An Opportunity for Improvement
大島明.がん検診による「過剰診断」とは何か 公衆衛生医から見た福島の甲状腺検査の問題点
自分の「ものさし」を持つということ――福島の甲状腺検査と住民の健康を本当に見守るために 緑川早苗氏インタビュー
高野 徹.福島の甲状腺がんの過剰診断―なぜ発生し,なぜ拡大したか―
この論文では、特定非営利活動法人3・11甲状腺がん子ども基金による「手のひらサポート給付者アンケート 2017.4.17」が参照されています。
Midorikawa S, Murakami M, Ohtsuru A. Harm of overdiagnosis or extremely early diagnosis behind trends in pediatric thyroid cancer.
祖父江友孝.がん検診における過剰診断
過剰診断の認知
問5.あなたは甲状腺検査にメリットとデメリットがあることを知っていましたか?
特定非営利活動法人3・11甲状腺がん子ども基金
―甲状腺がんを経験した子どもたちはいまー当事者アンケート報告書2022年版
甲状腺検査に関するアンケート」 集計とまとめ 2017 年 12 月 22 日
福島県立医大の現状
過剰診療(Overmedication)
ガイドラインなどで示されている必要とされる以上の診療行為を行うこと。対義語は過小診療(undermedication)。
過剰診断は、過剰診療とは関係がなく、異なる概念。
疑陽性/擬陽性(psuedo positive)
陽性が疑われるが、そうであると明確に判定できないこと。対義語は疑陰性/擬陰性(psuedo negative)。
偽陽性(false positive)
ある疾患に罹患していないのに誤って陽性と判定すること。対義語は偽陰性(false negative)。二分法を前提としている(ことが多いと思われる)。
剖検例との比較
県民健康調査甲状腺検査のデータは、この観測データと矛盾するか?
二項分布を用いた計算
どの程度の罹患率だと、観測されがたくなるか?
dbinom(0, 20, 1/500)
[1] 0.960751
dbinom(0, 20, 1/1000)
[1] 0.9801889
dbinom(0, 20, 1/2000)
[1] 0.9900474
dbinom(0, 20, 1/3000)
[1] 0.9933544
検査を受けないことによる不利益?
Q7 福島県が実施する検査を受けずに、独自に検査した結果に基づき、受診した保険診療は対象になりますか?
『この事業は福島県が実施する甲状腺検査を契機として発生した保険診療に係る経済的負担を支援することが目的』と限定されています。
甲状腺がん死亡率の推移
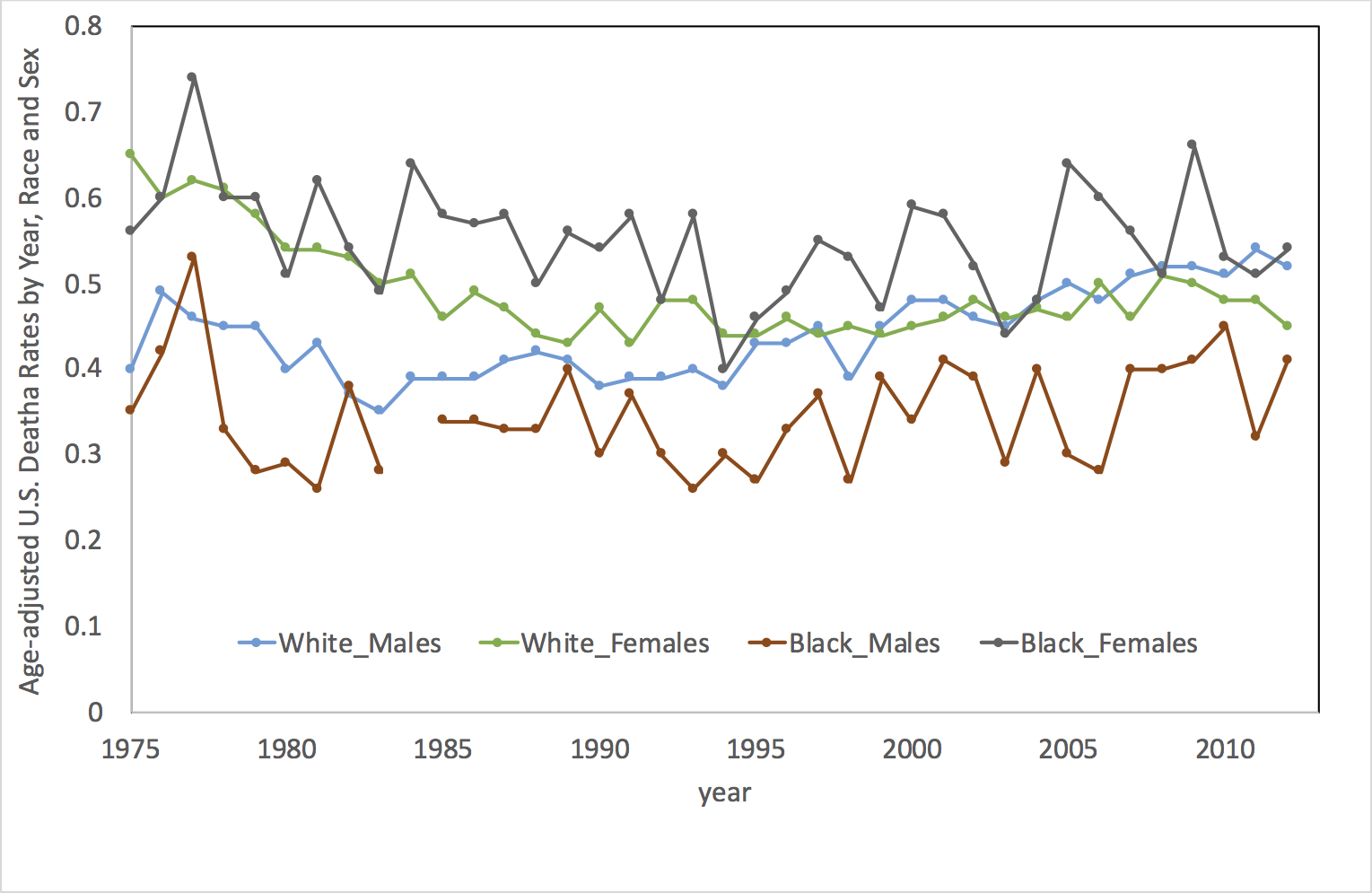
データの出典
NIH. Browse the SEER Cancer Statistics Review (CSR) 1975-2012
1995年以降は、それぞれのカテゴリーで年齢調整した甲状腺がんの死亡率の増加トレンドにあるようです。
甲状腺がんと診断された方々が向き合っている現実
「過剰診断」への懐疑例
「福島原発災害後の環境と地域社会」の特集にあたって
18 才以下の福島県民を対象とした甲状腺検診では、最初の検診で 115 名の甲状腺がんが検出されている。このデータの解釈は二つに分かれている。「一般の検診に比べて詳しい検査が行われたことによる『過剰診断』である」という意見と、「通常、年間 100 万人あたり 2 〜 3 人程度の発生率であり、この数字は放射線被ばくの結果である」という意見である。もしも、前者が正しいとすれば、最初の検診で全てのがん患者は見出されているはずなので、その後行われた 2 巡目の検査で 68 例の発症が見つかったという事実を説明できない。2 巡目の結果も「過剰診断」という説明は、少なくとも科学的な議論ではないと考える。この件に関しては、未だに議論が続いているが、「過剰診断」だとすれば、放射線の影響を受けておらず、気候などが比較的似ている秋田県等で同じ検診を実施すれば、どちらが正しいのかすぐに明らかになると思われるが、そうした比較検討はどうなっているのであろうか。もしも、まだであれば、早急に実施することを強く望みたい。特に、多くの甲状腺がんの発症が「過剰診断」によるものであるということであれば、全国的に「過剰診断」を実施し、甲状腺がん患者となっている青少年に対して適切な治療を進めるべきであろう。
「過剰診断」 が生じていないという議論への懐疑例
『原発事故による甲状腺がんの問題についての考察』北海道がんセンター名誉院長 西尾 正道
検診の感度と特異度
100%の感度を持つ検診はありません。
研究と研究倫理
研究は被験者にもたらす不利益も考慮する必要があります。
予期しない不利益を減らすために
H. Gilbert Welch Gerard M. Doherty. Saving Thyroids — Overtreatment of Small Papillary Cancers
UNSCEAR
UNSCEAR White Paper
EVALUATION OF DATA ON THYROID CANCER IN REGIONS AFFECTED BY THE CHERNOBYL ACCIDENT
VI. CONCLUSIONS AND RECOMMENDATIONS
44. Various epidemiological studies have shown that the thyroid gland is highly susceptible to the carcinogenic consequences of external exposure to radiation during childhood. Studies of thyroid cancer statistics after exposure to radioiodine released during the Chernobyl accident resulted in comparable estimates of the ERR per unit dose. There are indications of a possible biomarker for radiation-induced thyroid cancer at ages below 20, but independent confirmation is necessary. In the absence of a biomarker, it is impossible to distinguish a radiation-related thyroid cancer from one that develops from other causes. An observed thyroid cancer in an individual among the population of those exposed as children or adolescents at the time of the accident cannot therefore be unequivocally attributed to radiation exposure at the present time.
45. The Committee has estimated the relative fraction of the incidence of thyroid cancer among non-evacuated residents of Belarus, the four contaminated oblasts of the Russian Federation and Ukraine who were children or adolescents at the time of the accident attributable to radiation exposure. For the period 2001–2008, the fraction was assessed to be of the order of 0.25. It was probably higher in the first 10 years following a minimum latent period of a few years. Experience from the LSS indicates that it would be smaller after 2008, although the decrease would be expected to be moderate.
46. The uncertainty in the estimated attributable fraction of 0.25 ranges at least from 0.07 to 0.5, which is consistent with that obtained in a previous assessment of the Committee [U2] of the uncertainty related to limitations of the knowledge of the risk of thyroid cancer after exposure to ionizing radiation.
神経芽細胞腫のスクリーニングで効果があると主張している例
Hiyama E, Iehara T, Sugimoto T, Fukuzawa M, Hayashi Y, Sasaki F, Sugiyama M, Kondo S, Yoneda A, Yamaoka H, Tajiri T, Akazawa K, Ohtaki M. Effectiveness of screening for neuroblastoma at 6 months of age: a retrospective population-based cohort study. Lancet. 2008 Apr 5;371(9619):1173-80. doi: 10.1016/S0140-6736(08)60523-1. PMID: 18395578.
予後不良例を検出しようとする試み
予防接種の被害者救済
「手つなぎ」は、健康被害者・ご家族の思いや地方保健福祉相談員から寄せられた状況の中から、「沢山の方々に紹介したい」と思われるものを主にピックアップしたもの及び福祉、医療関係者からの助言等を掲載した冊子で、健康被害者・ご家族などの思いが綴られた一冊となっております。
予防接種健康被害者保健福祉相談事業費
福島県議会
新潟県
新潟県原子力発電所事故による健康と生活への影響に関する検証委員会
国会
第208回国会 予算委員会第六分科会 第2号(令和4年2月17日(木曜日))
2021年4月6日参議院厚生労働委員会
2021年2月26日衆議院予算委員会第六分科会
2020年2月19日参議院資源エネルギーに関する調査会
倫理面
IARCのモノグラフで甲状腺検査の過剰診断リスクに言及されていることを巡るやり取り例
Midorikawa, Sanae et al. Ethical issues in collecting data used in epidemiological studies. eClinicalMedicine, Volume 80, 103058
Takahashi, Hideto et al. Response to the letter of Midorikawa et al. eClinicalMedicine, Volume 80, 103059
日本甲状腺学会
日本甲状腺学会雑誌 12 巻 1 号に掲載された特集1「甲状腺癌の過剰診断を考える」 についての日本甲状腺学会の立場について
その他の定義
疫学での「過剰診断」の用語を見直すべきとの主張例
この過剰診断という語は病理医や細胞診専門家は良性病変を癌と診断する様な誤診を示す場合のみに用いている。
学習会
当事者の取り組み
服部美咲.福島の甲状腺検査を受けて考えたこと――荒帆乃夏氏インタビュー
過剰診断のリスクのトレードオフの検討の試み例
議論例
Tsuda, T., Miyano, Y. & Yamamoto, E. Demonstrating the undermining of science and health policy after the Fukushima nuclear accident by applying the Toolkit for detecting misused epidemiological methods. Environ Health 21, 77 (2022).
Cléro, E., Demoury, C., Grosche, B. et al. Response to Tsuda et al. “demonstrating the undermining of science and health policy after the Fukushima nuclear accident by applying the toolkit for detecting misused epidemiological methods”. Environ Health 22, 17 (2023).
Schüz, J., Ostroumova, E., Kesminiene, A. et al. Response to Toshihide Tsuda, Yumiko Miyano and Eiji Yamamoto [1]. Environ Health 22, 13 (2023).
福島県議会
令和 4年 9月 定例会 09月28日
◎保健福祉部長(國分守君) お答えいたします。
甲状腺検査に係る情報発信につきましては、検査により不利益が生じ得ることも含め、対象者に対して検査に関する情報を丁寧に説明していくことが重要であると認識しております。
引き続き、検査の利益や不利益をまとめた冊子を検査案内に同封して周知を図るとともに、動画などを活用した分かりやすく丁寧な情報発信に努めてまいります。
次に、甲状腺検査の実施方法につきましては、現在県民健康調査検討委員会において検査対象者へのアンケート調査を検討しており、その結果などを踏まえ、検査の在り方について議論することとされております。
県といたしましては、検討委員会での議論を適切に検査に反映させ、県民の健康を見守るという観点に立って対応してまいります。
当事者へのインパクト
論点分析
情報の伝え方
何を伝えるかで検査受診の態度は変わる
過剰診断のリスクは乗り越えられるという当事者の意見も
 |
「過剰診断」の議論がむかつくという意見がありました |
 |
「過剰診断」は、自身が経験したことが無駄だと言われているとの同じことなので憤るのは当然 |
メンタル面のサポートも受けられる
 |
主治医の自身のことを全くの偽りなく真剣に思う気持ちをないがしろにされているという気持ちも持つと思う |
 |
メンタル面での問題は、プロのサポートも受けられます |
 |
がんと診断されることの社会的な不利益に対しては、それがアンフェアであればフェアなものとなるように見直すべきという議論もあるのでは |
 |
妊娠中も治療でサポートされたというお話もありました |
 |
治療が順調でも年に一回の検診で再発のことを思わざるを得ないとの吐露もありました |
 |
それも信頼できる主治医が力強くサポートくださるそうです |
 |
当事者の方々の意見を聞くことも重要だと思う |
臨床医の複雑な心境
旭修司 部会員
これに関してはちょっと複雑な思いがあって、やっぱり10代でやる甲状腺がんの手術と、あと30過ぎ、40過ぎてからやる手術では、やはり精神的な負担というのは患者さんはかなり変わってきますので、本当に10代で手術しなきゃいけないのかなという気持ちもあります。ただ、実際見ていると、両側のリンパ節がかなり腫れていたりという方もいるので、ここら辺の真実はちょっと分からないところであります。
容易ではない課題
熊谷敦史 委員
この甲状腺検査のメリット・デメリットに関しては、先ほど来御議論いただいているように、極めて分かりにくい部分ではありますけれども、非常に重要なポイントで、本人の選択に基本的に任されているというところを鑑みると、これはきちんとやはり伝えるべきであると。しかも届くように、分かるように。
これは先ほどおっしゃっていらっしゃいますけれども、その方針できちんと伝えられる内容にしていただきたいと思っています。
確かにどう書いても分かりにくくなりがちだなというのは承知しているところですけれども、でもだからこそ工夫する必要があると。書かない、伝えないではなくて、きちんと伝えたい。その気持ちを持ち続けることも大事だなというふうに思いました。
質問主意書
実態
| 何巡目か | 1 | 2 | 3 | 4 | 5 |
|---|---|---|---|---|---|
| 対象者数 | 367637 | 381237 | 336667 | 294228 | 252938 |
| 一次検査受診割合 | 81.70% | 71.00% | 64.70% | 62.30% | 45.00% |
| 検査実施者 | 300359 | 270678 | 217824 | 183304 | 113822 |
| 悪性・悪性疑い発見数 | 116 | 71 | 31 | 39 | 43 |
| 検査での発見割合 | 0.04% | 0.03% | 0.01% | 0.02% | 0.04% |
| 手術数 | 102 | 56 | 29 | 34 | 34 |
| がんと診断されたうちで手術した割合 | 87.9% | 78.9% | 93.5% | 87.2% | 79.1% |
若年者での甲状腺がん

おすすめ
Social issue
キーワードの例新着情報
・決定しきい値(決定限界)
・不確実性のロンダリング装置(としての統計学?)
・ALPS treated water
・シングル・ボイス
・電子スピン共鳴法を用いた線量推計
・非医療目的での放射線を利用した人体のイメージング
最終更新記事
・リンク
・甲状腺検査の結果の解釈を巡る議論 Discussions on the interpretation of thyroid survey from epidemiological views
・過剰診断 overdiagnosis
・バックグラウンドの線量率
・無限平面線源環境での個人線量計の応答
・メンタル・ヘルス活動と地域の文化
・プール解析 pool analysis
・話せば分かるか?
・自然放射線の対策は必要?
・ALPS treated water ALPS treated water
記事一覧
アクセス数トップ10
・ホット・パーティクル hot particle
・子孫核種 progeny nuclide
・原子力発電所事故後の体表面スクリーニング
・余命損失 Loss of life expectancy
・県民健康調査 Fukushima Health Survey
・安定ヨウ素剤 stable iodine tablets
・サブマージョン submersion
・放射線リスクコミュニケーション 相談員支援センター Support center for social workers engaged in recovery from the nuclear disaster
・不当表示 misleading representation
・薪ストーブをめぐる近隣トラブル
更新日:2025年06月01日
登録日:2014年03月21日
スマートフォン | デスクトップ